Ik word onderzocht op eierstokkanker
In het kort
- Eierstokkanker geeft meestal pas klachten als de tumor groot is of is uitgezaaid.
- Klachten zijn bijvoorbeeld buikpijn, een opgeblazen gevoel, verstopping of misselijkheid.
- Om te onderzoeken of u eierstokkanker heeft, krijgt u onderzoeken in het ziekenhuis, zoals:
- een echo
- bloedonderzoek
- een CT-scan
- een kijkoperatie waarbij weefsel wordt weggehaald
- Na de onderzoeken hoort u of u eierstokkanker heeft.
Wat is eierstokkanker?
De eierstokken liggen onder in uw buik, dichtbij de baarmoeder. De eileiders verbinden de eierstokken met de baarmoeder. Deze organen zijn belangrijk om kinderen te kunnen krijgen.
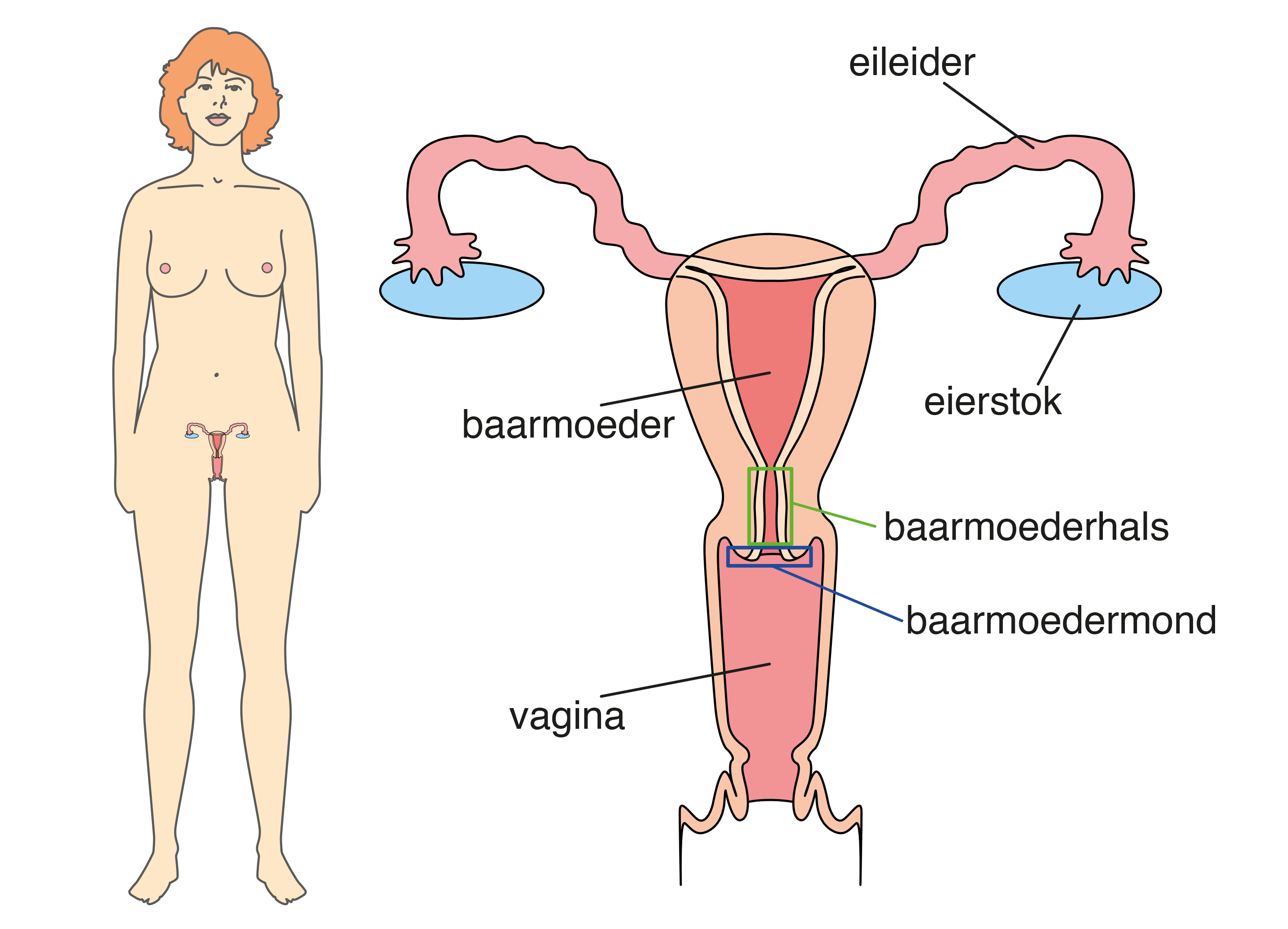
Bij eierstokkanker groeit er een gezwel van kankercellen in 1 of 2 eierstokken of de eileiders. Dit heet een tumor.
Cellen van de tumor kunnen ergens anders in de buikholte komen. De cellen kunnen later ook buiten de buikholte komen, bijvoorbeeld in de borstholte. Dit zijn uitzaaiingen.
Ongeveer 75 van de 100 vrouwen met eierstokkanker hebben al uitzaaiingen als de ziekte wordt ontdekt.
De meeste vrouwen met eierstokkanker zijn ouder dan 60 jaar.
Wat merk ik bij eierstokkanker?
Eierstokkanker geeft meestal pas duidelijke klachten als de tumor groot is of als er uitzaaiingen zijn. U kunt last hebben van:
- pijn onder in de buik
- vaker plassen dan normaal
- plas moeilijk kunnen ophouden (urineverlies)
- een vol gevoel
- een opgeblazen buik (uw kleding kan dan strak gaan zitten)
- misselijkheid
- minder zin hebben in eten
- moeilijk kunnen poepen (verstopping)
- diarree
- een verandering in de vorm van uw poep (zo smal als een potlood)
- moeheid
- afvallen zonder duidelijke reden
- bloedverlies tussen de menstruaties in
- bloedverlies uit de vagina na de overgang
Deze klachten kunnen ook door iets anders komen. Bijvoorbeeld een prikkelbare darm of een goedaardige holte met vocht (eierstok-cyste).
Hoe ontstaat eierstokkanker?
Het is niet duidelijk waardoor eierstokkanker komt. Wel hebben sommige vrouwen een grotere kans om eierstokkanker te krijgen.
U heeft meer kans op eierstokkanker als 1 of meer van deze dingen voor u kloppen:
- Eierstokkanker komt in uw familie voor.
Eierstokkanker kan erfelijk zijn. Van de 100 vrouwen met eierstokkanker hebben ongeveer 10 een erfelijke aanleg. Erfelijke aanleg komt door een verandering in de genen. - U heeft meer eisprongen gehad dan de meeste vrouwen.
Bij de eisprong komt een eicel uit een eierstok. Bij de meeste vrouwen gebeurt dit voor de overgang elke maand 1 keer. U heeft meer eisprongen gehad dan de meeste vrouwen:- als u al ongesteld was voordat u 12 jaar was
- als u pas laat in de overgang bent gekomen (nadat u 55 jaar was)
- als u niet zwanger wordt of bent geweest
- als u geen borstvoeding heeft gegeven
U heeft minder kans op eierstokkanker als 1 of meer van deze dingen voor u kloppen:
- Uw eileiders zijn weggehaald bij een operatie.
- U bent onvruchtbaar gemaakt (sterilisatie) met clipjes op de eileiders.
- U gebruikt de pil of heeft de pil gebruikt.
Eierstokkanker is niet besmettelijk.
Hoe gaat het onderzoek naar eierstokkanker?
De huisarts stuurt u door naar een gynaecoloog in het ziekenhuis.
De gynaecoloog stelt vragen. Bijvoorbeeld over uw klachten en of eierstokkanker in uw familie voorkomt.
De gynaecoloog doet ook onderzoek:
- De gynaecoloog voelt aan uw buik om te onderzoeken of er een bult of vocht in zit.
- Ook voelt de gynaecoloog of de lymfeklieren in uw hals of liezen dikker zijn.
- De arts bekijkt ook de binnenkant van de vagina en de baarmoederhals. Daarvoor doet deze voorzichtig een spreider in uw vagina.
- De gynaecoloog kan ook met of 1 of 2 vingers in de vagina voelen of er een tumor zit.
- Soms voelt de arts daarna nog met 1 vinger in het laatste stukje van de dikke darm (endeldarm). Daarvoor gaat de arts met een vinger in de anus.
Om te onderzoeken of u eierstokkanker heeft, krijgt u nog meer onderzoeken:
- een echo
Dit is een onderzoek met geluidsgolven. De arts gaat met het echo-apparaat over uw buik. Op een beeldscherm kan de arts zien of uw eierstokken er normaal uitzien.
Een echo kan ook via de vagina. De arts doet dan een echo-apparaatje in de vorm van een staaf in uw vagina. Er gaat glijmiddel op. Het doet geen pijn. - bloedonderzoek
Bij eierstokkanker kan er meer van het stofje CA 125 in uw bloed zitten. Als de waarde in uw bloed hoger is dan normaal (hoger dan 35), kan het eierstokkanker zijn. Maar het is niet zeker. Er zijn ook andere ziekten waardoor er meer CA 125 in uw bloed kan zitten, zoals een goedaardige holte met vocht (eierstok-cyste) of een ontsteking in de buik. En als de waarde bij u niet hoger is, kunt u toch eierstokkanker hebben. Daarom is altijd meer onderzoek nodig. - CT-scan
Met dit onderzoek kan de arts zien of er uitzaaiingen zijn. - onderzoek als er vocht in uw buik zit
Als de gynaecoloog ziet dat er vocht in uw buik zit, krijgt u een onderzoek waarbij de arts wat vocht weghaalt. Dit heet een punctie. De arts prikt met een dunne, holle naald door uw huid in de buikholte. De naald zuigt cellen en vocht op. Na het onderzoek kunt u dezelfde dag naar huis.
Een arts (patholoog) onderzoekt de cellen en het vocht onder de microscoop en kijkt of er kankercellen in zitten. Met de uitslag weet de arts beter of het gezwel goedaardig of kwaadaardig is. - onderzoek als er vocht achter uw longen zit
Als er vocht achter uw longen zit, krijgt u een onderzoek waarbij de arts wat vocht weghaalt. Dit heet een punctie. De arts prikt met een dunne holle naald tussen 2 ribben tot in de holte tussen de longen. De naald zuigt vocht op. Het onderzoek kan pijn doen. Na het onderzoek kunt u meestal meteen naar huis. Een arts (patholoog) onderzoekt de cellen en het vocht onder de microscoop en kijkt of er kankercellen in zitten. Met de uitslag weet de arts beter of het gezwel goedaardig of kwaadaardig is.
Soms weet de arts na deze onderzoeken nog niet of u eierstokkanker heeft. Dan is een kijkoperatie nodig.
Hoe gaat een kijkoperatie bij eierstokkanker?
Met een kijkoperatie waarbij de arts een stukje weefsel weghaalt, wordt duidelijk of u eierstokkanker heeft of niet.
- Voor de operatie krijgt u narcose. Dat betekent dat u slaapt tijdens de operatie en geen pijn voelt.
- De arts maakt kleine sneetjes in uw buik. Door een van de sneetjes gaat een soort gas. Hierdoor wordt uw buik een beetje opgeblazen.
- Via een van de sneetjes brengt de arts een buis met een camera in uw buik. De arts kan op een beeldscherm uw eierstokken, baarmoeder en andere organen zien.
- De arts kan kleine stukjes weefsel weghalen uit uw buik. Dit wordt door een andere arts (patholoog) onderzocht om te kijken of er kankercellen in zitten. Ook kan de arts zien of u een erfelijke vorm van eierstokkanker heeft.
Hoe gaat het verder als ik eierstokkanker heb?
Na de onderzoeken hoort u van uw arts of u eierstokkanker heeft. Als u eierstokkanker heeft, krijgt u nog meer onderzoeken om te kijken hoe uitgebreid de ziekte is.
Behandelingen bij eierstokkanker zijn:
- een operatie
- chemotherapie
- doelgerichte therapie
U beslist samen met de arts welke behandeling het beste bij uw situatie past. Dat hangt bijvoorbeeld af van hoe ver de ziekte is.
Het is een grote schok als u hoort dat u eierstokkanker heeft. U heeft waarschijnlijk veel vragen en veel zorgen. Die kunt u bespreken met uw gynaecoloog, huisarts, verpleegkundig specialist of oncologie-verpleegkundige. Uw arts kan u doorsturen naar een psycholoog als u dat wilt.
Ook contact met andere vrouwen met eierstokkanker kan prettig zijn. U kunt deze leren kennen via Stichting Olijf.
Heeft u eierstokkanker die erfelijk is? Of komt eierstokkanker in uw familie voor? Dan kan de gynaecoloog u doorsturen naar een arts die veel weet over erfelijke ziektes (klinisch geneticus). Misschien krijgen familieleden dan het advies om zich te laten onderzoeken.
Meer informatie over eierstokkanker
- Voor meer informatie kijkt u bij Stichting Olijf. U kunt er ook vrouwen leren kennen die eierstokkanker hebben of hebben gehad.
- Vrouwen met een erfelijke aanleg voor eierstokkanker kunnen vrouwen die hetzelfde hebben leren kennen via Oncogen van de Borstkankervereniging Nederland (BVN).
- Als u eierstokkanker met uitzaaiingen heeft, kan de Keuzehulp gevorderde eierstokkanker u helpen.
- Meer informatie vindt u ook op kanker.nl.
- Informatie voor vrouwen met kanker die nog kinderen willen: Freya.
- Wat andere mensen vinden van een ziekenhuis of arts: Zorgkaart Nederland.
We hebben deze informatie gemaakt met de richtlijn voor artsen over eierstokkanker.
Laatst herzien op 2022-02-25.

